Comprometidos con la información que impulsa la innovación
ACTUALIDAD
Actualización SEOM-GEICO 2025 en cáncer de endometrio
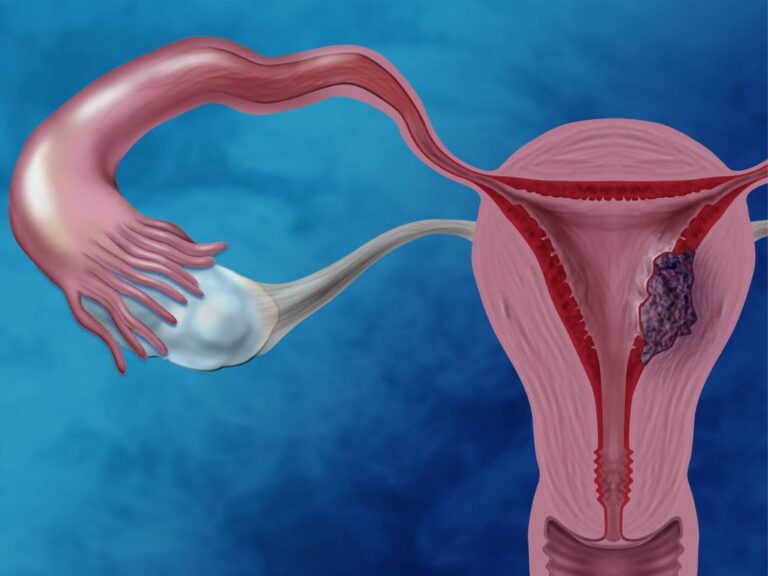
El cáncer de endometrio es la neoplasia ginecológica más frecuente en países desarrollados y su incidencia ha aumentado en las últimas décadas, en paralelo al envejecimiento poblacional y al incremento de factores de riesgo metabólicos. La guía SEOM-GEICO 2025 integra la clasificación molecular del cáncer de endometrio y la actualización FIGO 2023, con implicaciones directas en la estadificación, la estratificación pronóstica y las decisiones
terapéuticas en todas las fases de la enfermedad.
Este artículo revisa en profundidad los principales contenidos de la guía: epidemiología, fisiopatología, cáncer hereditario, algoritmo diagnóstico, manejo de la enfermedad localizada, recidivante y metastásica, así como el seguimiento, con énfasis en la integración de biomarcadores y terapias dirigidas.
Descargo de responsabilidad
Contenido informativo para profesionales de la salud; no sustituye la evaluación clínica.
1. Introducción y contexto epidemiológico
El cáncer de endometrio (CE) es, en la actualidad, el tumor ginecológico más frecuente
en países desarrollados y el segundo más común a nivel global tras el cáncer de cérvix.
La guía SEOM-GEICO 2025 destaca:
- Incremento de la incidencia en las últimas décadas, ligado al envejecimiento poblacional y al aumento de obesidad, diabetes e hipertensión.
- Otros factores de riesgo: nuliparidad, terapia estrogénica no balanceada con gestágenos, menarquia precoz, menopausia tardía y ciertos síndromes hereditarios.
- A pesar de que la mayoría de los casos se diagnostican en estadios iniciales, con supervivencias a 5 años superiores al 80 %, las recidivas y la enfermedad metastásica se asocian a una supervivencia cercana al 20 %.
Este contraste entre el pronóstico favorable en enfermedad localizada y los malos resultados
en la enfermedad recurrente sustenta la necesidad de una
estratificación de riesgo precisa, basada en factores clínico-patológicos y,
de forma creciente, en la clasificación molecular.
2. Fisiopatología, subtipos histológicos y factores de riesgo
Tradicionalmente, el cáncer de endometrio se dividía en:
- Tipo I (endometrioide, relacionado con estímulo estrogénico, mejor pronóstico).
- Tipo II (seroso, de células claras, carcinosarcomas, peor pronóstico, independiente de estímulo estrogénico).
La guía SEOM-GEICO 2025 integra esta visión con la clasificación contemporánea que combina:
- Tipo histológico y grado.
- Profundidad de invasión miometrial.
- Invasión linfovascular (LVSI).
- Marcadores inmunohistoquímicos y moleculares.
Factores de riesgo para cáncer de endometrio
| Categoría | Factor |
|---|---|
| Reproductivos/hormonales | Nuliparidad, menarquia precoz, menopausia tardía, terapia estrogénica sin gestágenos |
| Metabólicos | Obesidad, síndrome metabólico, diabetes, hipertensión |
| Oncológicos/hereditarios | Síndrome de Lynch, antecedentes familiares de CE o CCR precoz |
| Otros | Tamoxifeno, radioterapia pélvica previa |
La prevención primaria incluye el abordaje de obesidad y factores metabólicos, así como la
identificación precoz de síndromes hereditarios.
3. Clasificación molecular del cáncer de endometrio
El cambio conceptual central de la guía SEOM 2025 es la consolidación de la clasificación molecular tipo TCGA, operacionalizada mediante marcadores inmunohistoquímicos y técnicas moleculares accesibles:
-
POLE ultramutado (POLEmut)
- Mutaciones patogénicas en el dominio exonucleasa de POLE.
- Alta carga mutacional, infiltrado linfocitario prominente.
- Pronóstico excelentemente favorable, incluso en presencia de factores anátomo-patológicos de alto riesgo.
-
dMMR / MSI inestable
- Deficiencia en reparación de errores de apareamiento (pérdida de MLH1, PMS2, MSH2 o MSH6 por IHQ o MSI-alto).
- Asociado a síndrome de Lynch en un subgrupo.
- Pronóstico intermedio; alta sensibilidad a inmunoterapia.
-
p53 anómalo (p53abn, copy-number high)
- Alteración difusa o completamente negativa de p53 por IHQ, concordante con la firma copy-number high.
- Mayormente carcinoma seroso o endometrioide de alto grado.
- Pronóstico desfavorable, elevado riesgo de recaída.
-
NSMP (Non-specific molecular profile, copy-number low)
- MMR competente y p53 de patrón “wild-type”.
- Grupo heterogéneo, habitualmente carcinomas endometrioides grado 1–2.
- Pronóstico intermedio, donde otros factores (ER/PR, LVSI) afinan el riesgo.
Características clave de los subgrupos moleculares
| Subgrupo | Rasgos principales | Pronóstico | Implicaciones terapéuticas clave |
|---|---|---|---|
| POLEmut | Ultramutado, infiltrado inmune, edad más joven | Muy bueno | Escalada quirúrgica limitada; desescalada adyuvante |
| dMMR/MSI | Inestabilidad de microsatélites, posible Lynch | Intermedio | Candidato claro a inmunoterapia |
| NSMP | MMR competente, p53 normal | Intermedio | Decisiones guiadas por factores clásicos y ER/PR |
| p53abn | Asociado a histologías agresivas, copy-number high | Malo | Intensificación adyuvante, manejo similar a alto riesgo |
La guía recomienda que toda pieza quirúrgica de CE sea sometida a un algoritmo de clasificación molecular que incluya, como mínimo:
- IHQ de MMR (MLH1, PMS2, MSH2, MSH6).
- IHQ de p53.
- Secuenciación dirigida de POLE cuando corresponda (endometrioides de alto grado, casos discrepantes, etc.).
4. Actualización FIGO 2023 y estratificación de riesgo
La clasificación FIGO 2023 introduce ajustes relevantes:
- Mayor énfasis en la profundidad de invasión miometrial, la LVSI y el compromiso cervical/anexial.
- Diferenciación más precisa de enfermedad confinada al cuerpo uterino frente a extensión locorregional.
La guía SEOM 2025 integra FIGO 2023 con el perfil molecular para definir
grupos de riesgo (muy bajo, bajo, intermedio, alto-intermedio y alto), que condicionan la indicación de tratamiento adyuvante.
Esquema simplificado de grupos de riesgo (SEOM 2025)
(Esquema abreviado para uso clínico; el detalle completo se encuentra en el documento SEOM-GEICO.)
| Grupo de riesgo | Rasgos predominantes | Comentario general |
|---|---|---|
| Muy bajo / bajo | CE endometrioide, estadio I, superficial, sin LVSI, POLEm o NSMP favorable | Puede no requerir tratamiento adyuvante o solo BT |
| Intermedio / alto-intermedio | Invasión miometrial más profunda, LVSI focal, factores de edad/comorbilidad | BT ± RT externa según factores |
| Alto | p53abn, histología agresiva, LVSI extensa, estadio avanzado | Requiere RT externa ± quimioterapia (ChT) |
5. Diagnóstico: del síntoma al biomarcador
5.1 Presentación clínica y pruebas iniciales
El síntoma cardinal del cáncer de endometrio es la
metrorragia posmenopáusica o sangrado uterino anómalo en mujeres en edad reproductiva.
La guía recomienda:
- Ecografía transvaginal como técnica inicial para valorar grosor endometrial y morfología.
- Biopsia endometrial (aspirativa o bajo histeroscopia) para confirmar el diagnóstico.
- Histeroscopia diagnóstica y terapéutica cuando la biopsia no es concluyente.
5.2 Estudio de extensión
En función del estadio clínico y los factores de riesgo:
- RM pélvica para valorar invasión miometrial, compromiso cervical y parametrial.
- TC toraco-abdominopélvica para descartar enfermedad a distancia.
- PET-CT con FDG en situaciones seleccionadas (enfermedad avanzada, recidiva).
5.3 Anatomía patológica y panel mínimo de biomarcadores
El informe anátomo-patológico debe incluir:
- Tipo histológico (endometrioide, seroso, células claras, carcinosarcoma, etc.) y grado.
- Profundidad de invasión miometrial.
- Afectación cervical, anexial, parametrial.
- LVSI (ausente, focal, extensa).
Panel mínimo de biomarcadores:
- IHQ MMR (MLH1, PMS2, MSH2, MSH6).
- IHQ p53
- Recomendación de ER/PR especialmente en NSMP y enfermedad avanzada donde la hormonoterapia puede ser una opción.
6. Cáncer de endometrio hereditario y síndrome de Lynch
Alrededor del 5 % de los cánceres de endometrio se asocia a síndrome de Lynch, causado por variantes patogénicas germinales en genes MMR (MSH2, MLH1, MSH6, PMS2) o deleción EPCAM-MSH2.
La guía SEOM 2025 recomienda:
- Cribado universal de Lynch en todos los casos de cáncer de endometrio, independientemente de la edad o el subtipo histológico.
-
Primer paso:
- IHQ de MMR en tejido tumoral.
- Si hay pérdida de MLH1, estudiar metilación del promotor o, según contexto, BRAF para descartar origen esporádico.
- Si persiste la sospecha de origen hereditario, remitir a consulta de consejo genético para estudio germinal de genes MMR.
En portadoras de síndrome de Lynch:
- Se recomienda asesoramiento individualizado sobre la posibilidad de histerectomía y salpingo-ooforectomía bilateral profiláctica tras completar deseo gestacional.
- Es clave el seguimiento coordinado con unidades de consejo genético y oncología ginecológica.
7. Manejo quirúrgico de la enfermedad localizada
La base del tratamiento en enfermedad localizada sigue siendo la
cirugía:
- Histerectomía total con salpingo-ooforectomía bilateral por vía mínimamente invasiva cuando sea posible.
- La decisión sobre la estadificación ganglionar incorpora factores de riesgo y el contexto molecular.
7.1 Estadificación ganglionar: linfadenectomía vs ganglio centinela
- La guía describe el papel creciente del mapa ganglionar centinela
(técnica con colorante/fluorocromo) como alternativa a la linfadenectomía sistemática
en estadios I–II seleccionados, reduciendo morbilidad (linfedema, linforrea) con
preservación del valor pronóstico. - La linfadenectomía pélvica y paraaórtica queda reservada para:
- Pacientes con alto riesgo anátomo-patológico.
- Casos donde no se identifica adecuadamente el ganglio centinela.
8. Tratamiento adyuvante según riesgo y biología tumoral
La indicación de radioterapia y/o quimioterapia adyuvante se define por la combinación de:
- Estadio FIGO.
- Grado histológico.
- LVSI.
- Perfil molecular (POLEm, dMMR, NSMP, p53abn).
Tabla 4. Esquema general de tratamiento adyuvante (muy simplificado)
| Grupo de riesgo | Tratamiento adyuvante habitual* |
|---|---|
| Muy bajo | Observación |
| Bajo / intermedio favorable | Braquiterapia vaginal (BT) o vigilancia |
| Alto-intermedio | BT ± RT externa pélvica |
| Alto / p53abn / histología agresiva | RT externa + quimioterapia (carboplatino/paclitaxel) |
*Las decisiones deben individualizarse según guía SEOM-GEICO 2025, edad, comorbilidad y preferencias de la paciente.
En subgrupos POLEm de riesgo anátomo-patológico alto, la guía señala la posibilidad de desescalada adyuvante, dada su excelente evolución. Por el contrario, tumores p53abn suelen manejarse como alto riesgo aunque anátomo-patológicamente parezcan intermedios.
9. Enfermedad recurrente y metastásica: integración de inmunoterapia
La actualización SEOM 2025 incorpora cambios sustanciales en la
primera línea de enfermedad avanzada, tanto en dMMR como en pMMR.
9.1 Recidiva locorregional
- En recidivas vaginales o pélvicas aisladas y previamente no irradiadas, la
radioterapia (RT) externa + braquiterapia es una opción potencialmente curativa. - En recidivas pélvicas centrales tras RT previa, se valora cirugía radical (incluida exenteración) en casos seleccionados.
9.2 Primera línea sistémica en enfermedad avanzada
La guía indica que la quimio-inmunoterapia seguida de
mantenimiento con inmunoterapia durante un periodo limitado se considera el estándar
de primera línea en pacientes con:
- Enfermedad metastásica de novo.
- Recidiva no candidata a tratamiento local curativo.
Regímenes basados en:
- Carboplatino + paclitaxel combinados con un
inhibidor de checkpoint inmunitario (ICI), seguido de mantenimiento con el ICI
(por ejemplo, 2 años con pembrolizumab o 3 años con dostarlimab según esquema). - Esto aplica tanto a tumores dMMR como pMMR, con distinto nivel de evidencia
pero beneficio demostrado en ambos grupos. - La guía también menciona la posibilidad de añadir un
inhibidor de PARP (PARPi) a la quimio-inmunoterapia en determinados contextos de investigación,
aunque subraya que esta estrategia no está financiada en el sistema público español.
9.3 Opciones posteriores y estrategias por biomarcador
En pacientes dMMR no expuestas a inmunoterapia:
- La monoterapia con ICI (dostarlimab, pembrolizumab) tras el fracaso de la quimioterapia
basada en platinos es una opción de tratamiento consolidada.
En pMMR tras quimioterapia o sin inmunoterapia:
- La combinación pembrolizumab + lenvatinib mantiene un papel relevante en pacientes seleccionadas,
especialmente inmunoterapia-naive o en escenarios donde la quimio-inmunoterapia no era posible inicialmente.
En tumores HER2 positivos (habitualmente serosos):
- La guía contempla la posibilidad de añadir anti-HER2 a la quimioterapia en enfermedad avanzada o recidivante.
En tumores ER/PR positivos, de bajo volumen y ritmo indolente:
- Se puede considerar hormonoterapia (progestágenos, inhibidores de aromatasa, tamoxifeno en secuencias concretas)
sola o combinada con otros agentes, según el contexto.
10. Seguimiento y vigilancia
El objetivo del seguimiento es:
- Detectar recidivas potencialmente tratables de forma precoz.
- Manejar efectos tardíos del tratamiento.
- Abordar aspectos de calidad de vida, salud ósea, función sexual y manejo de comorbilidades.
En líneas generales, la guía SEOM propone:
- Controles clínicos periódicos, más intensivos en los primeros 2–3 años tras el tratamiento (cuando el riesgo de recidiva es mayor), luego espaciados hasta los 5 años.
- La anamnesis dirigida y la exploración ginecológica siguen siendo el pilar del seguimiento.
- No se recomienda el uso rutinario de pruebas de imagen o marcadores tumorales sin sospecha clínica, salvo en subgrupos concretos.
11. Conclusiones
La guía SEOM-GEICO 2025 sobre cáncer de endometrio consolida el paradigma de que sin clasificación molecular no hay estadificación completa. La integración de los subgrupos POLEm, dMMR, NSMP y p53abn, junto con FIGO 2023, permite una estratificación de riesgo más precisa y decisiones terapéuticas más ajustadas, tanto en la enfermedad localizada como en la avanzada.
La incorporación de la quimio-inmunoterapia como estándar de primera línea en enfermedad avanzada, el uso estratégico de la inmunoterapia en dMMR y el reconocimiento de subgrupos con posibilidades de desescalada adyuvante (como POLEm) marcan un cambio importante en la práctica clínica.
El abordaje óptimo del cáncer de endometrio exige una colaboración estrecha entre ginecología oncológica, oncología médica, anatomía patológica, genética clínica y radioterapia, en el marco de comités multidisciplinares.
Contacte con nuestro equipo de asesores para ampliar información o coordinar una asesoría sobre la implementación práctica de estas recomendaciones en su entorno asistencial.
Referencias (APA)
- André, F., et al. (2022). Biomarkers for adjuvant endocrine and chemotherapy in early-stage breast cancer: ASCO guideline update.
JCO.
https://doi.org/10.1200/JCO.22.00069
ASCO Publications - Loibl, S., et al. (2024). Early breast cancer: ESMO Clinical Practice Guideline.
Ann Oncol, 35(2), 159–182.
PubMed - Nielsen, T., et al. (2014). Analytical validation of the PAM50-based Prosigna assay.
BMC Cancer, 14, 177.
PMC - Gnant, M., et al. (2015). PAM50 ROR & intrinsic subtype in ABCSG-8/ATAC.
Ann Oncol.
Anales de Oncología - FDA. (2013). 510(k) K130010: Prosigna™ Breast Cancer Prognostic Gene Signature Assay.
FDA Access Data+1 - Ohnstad, H. O., et al. (2024). Impact of Prosigna on adjuvant decision-making.
ESMO Open, 9, 101244.
esmoopen.com - WHO. (2025). Breast cancer fact sheet.
Organización Mundial de la Salud
Compartir
Cómo la amplificación de NECTIN4 se relaciona con la respuesta a enfortumab
vedotina
Cómo la amplificación de NECTIN4 se relaciona con la respuesta a enfortumab
vedotina

Cómo la amplificación de NECTIN4 se relaciona con la respuesta a enfortumab
vedotina
